
Pour comprendre
La prothèse de genou remplace l’articulation du genou lorsqu’elle est usée. La prothèse peut remplacer les 3 compartiments du genou , il s’agit alors d’une prothèse totale de genou (PTG). C’est l’intervention la plus souvent pratiquée avec plus de 100.000 poses /an en France. Si on remplace un seul compartiment du genou, c’est une prothèse unicompartimentaire (PUC).
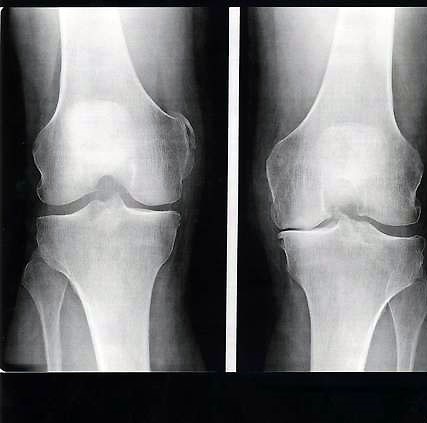
L’articulation du genou
L’articulation du genou permet de plier et d’étendre le genou lors de la marche. Lors de ces mouvements il se produit également, de manière automatique, une rotation de la jambe sous la cuisse. Cette articulation supporte le poids du corps et doit être stable pour ne pas entraîner de chute.
Anatomie
L’extrémité inférieure du fémur et l’extrémité supérieure du tibia forment l’articulation du genou. Le genou articule donc la cuisse avec la jambe et des ligaments assurent la cohésion des surfaces articulaires. Ainsi, les ligaments latéraux maintiennent le genou en dedans et en dehors. D’autre part, les ligaments croisés (antérieur et postérieur) le stabilisent d’avant en arrière.
Le cartilage recouvre les surfaces de glissement entre le fémur et le tibia. Ce cartilage baigne dans du liquide appelé « liquide synovial » qui lubrifie et nourrit le cartilage. Le genou a globalement la forme de 2 roues qui s’articulent sur le plateau tibial. Chacune de ces roues et le plateau tibial en regard constitue un compartiment articulaire.
La rotule est la troisième partie osseuse du genou. Cet os situé à la face antérieure du genou coulisse dans la trochlée fémorale lors de la flexion/extension du genou. De la sorte, il constitue la poulie de réflexion de l’appareil extenseur. L’articulation entre le fémur et la rotule constitue le 3° compartiment articulaire du genou. Le muscle quadriceps et la rotule permettent d’étendre la jambe. Ainsi, leur rôle est très important lors de la marche car ils verrouillent le genou.
Les prothèses de genou
Le principe d’une prothèse de genou
Les prothèses du genou remplacent l’articulation du genou en cas d’arthrose du genou lorsque le cartilage articulaire à disparu. En fait, il existe 2 types de prothèse de genou :
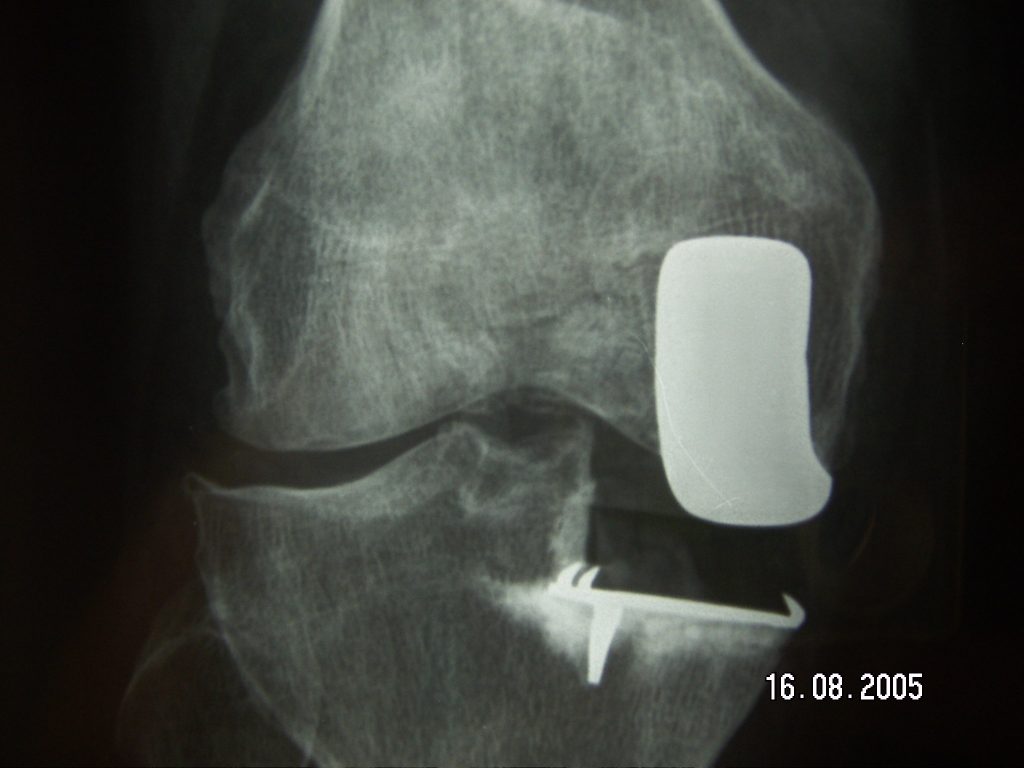
- La prothèse totale de genou (PTG). Elle remplace les trois compartiments du genou (interne, externe et rotulien)
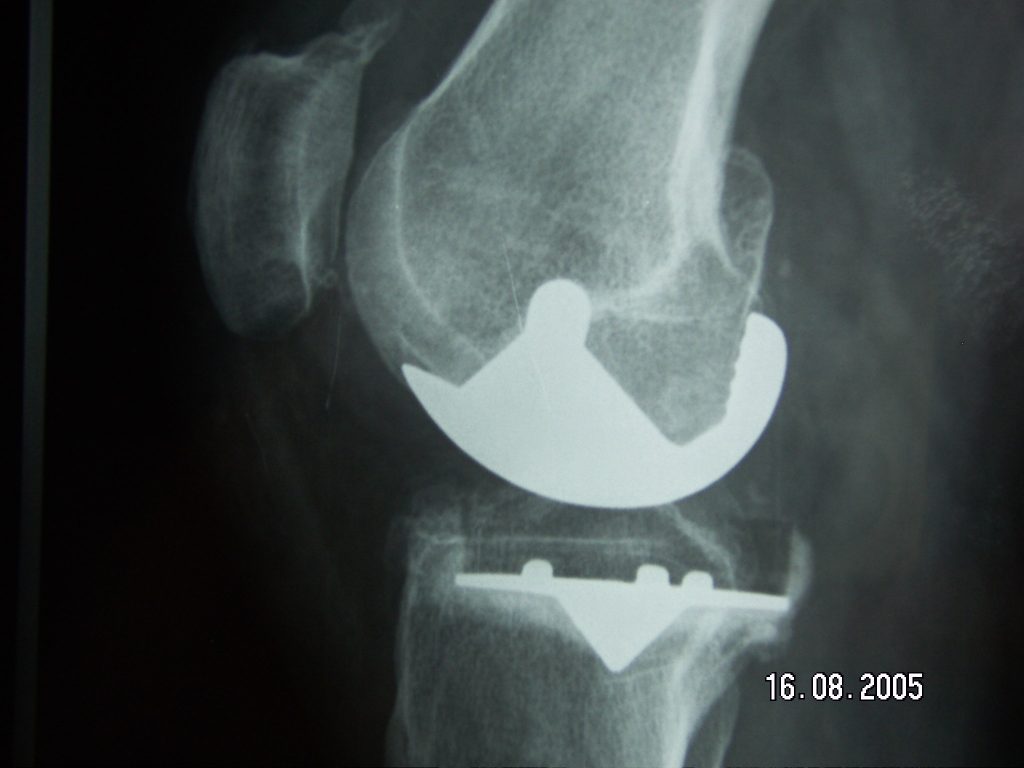
- La prothèse unicompartimentale de genou (PUC). C’est une prothèse partielle qui remplace un seul compartiment (interne, externe ou fémoropatellaire).
Il existe actuellement sur le marché un grand nombre de prothèses, de formes et de tailles différentes. Au moins deux implants indépendants l’un de l’autre constituent une prothèse. Ainsi, il y a une pièce fémorale et une pièce tibiale metallique. Ensuite, on encastre sur cette dernière un plateau en polyéthylène, sur lequel coulisse la pièce fémorale. Le cas échéant, il faut également adjoindre une prothèse rotulienne en polyéthylène

Toutes ces prothèses du genou (PTG, PUC) existent en différentes tailles pour s’adapter à la morphologie de chacun. On les met en place en réalisant des coupes osseuses qui permettront de les encastrer dans l’os.
La fixation d’une prothèse de genou
La fixation des implants sur l’os s’effectue de deux manières :
- soit par un ciment chirurgical pour une prothèse de genou cimentée.
- soit par repousse osseuse secondaire au contact de l’implant pour une prothèse de genou sans ciment.
La prothèse de genou cimentée
Le ciment chirurgical est un polymère acrylique que l’on applique sur l’implant à l’état pâteux avant l’insertion des prothèses. Il durcit par polymérisation en 10 minutes environ et permet la fixation des implants au squelette. En outre, il harmonise la transmission des contraintes entre l’implant et l’os. Ce moyen de fixation solide, autorise la reprise immédiate de la marche en appui complet.
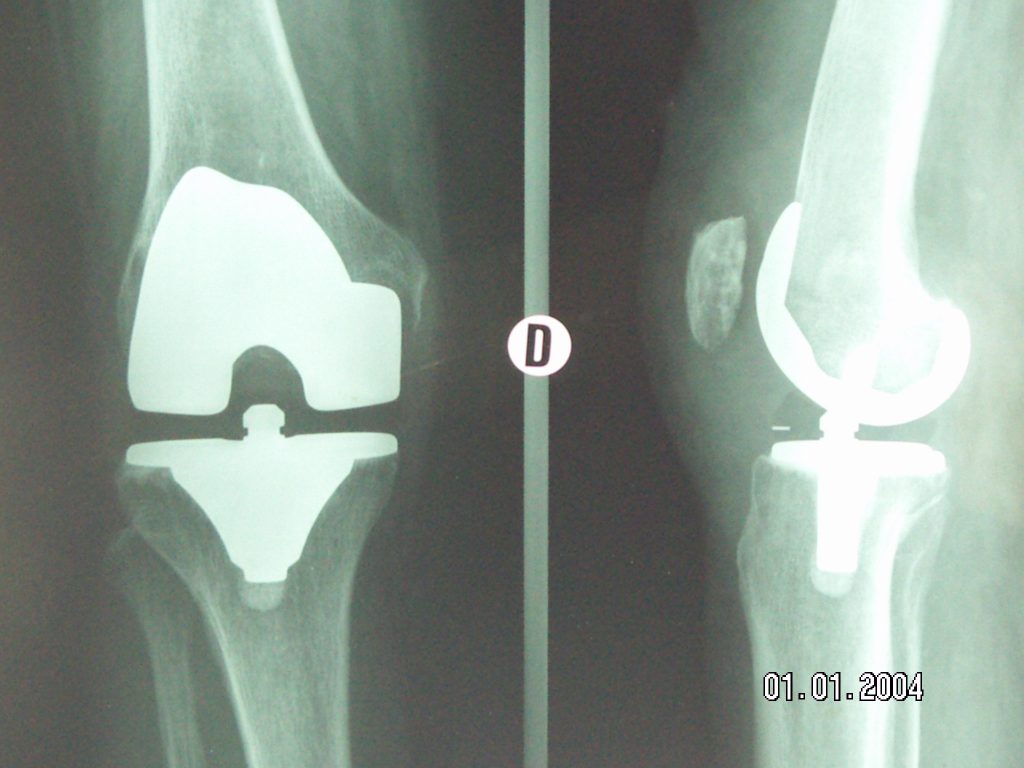
La prothèse de genou sans ciment
L’autre possibilité consiste à utiliser des prothèses de genou sans ciment. Les surfaces en contact avec l’os sont spécialement traitées pour permettre une repousse osseuse. Pour cela, on les enchâsse dans les cavités osseuses à frottement dur. Du coup, la repousse osseuse s’effectue progressivement au contact des implants en quelques semaines voir quelques mois. Ce temps est nécessaire pour assurer la stabilité définitive de l’implant. Parfois, on diffère la reprise de l’appui complet pour éviter une mobilisation des implants.
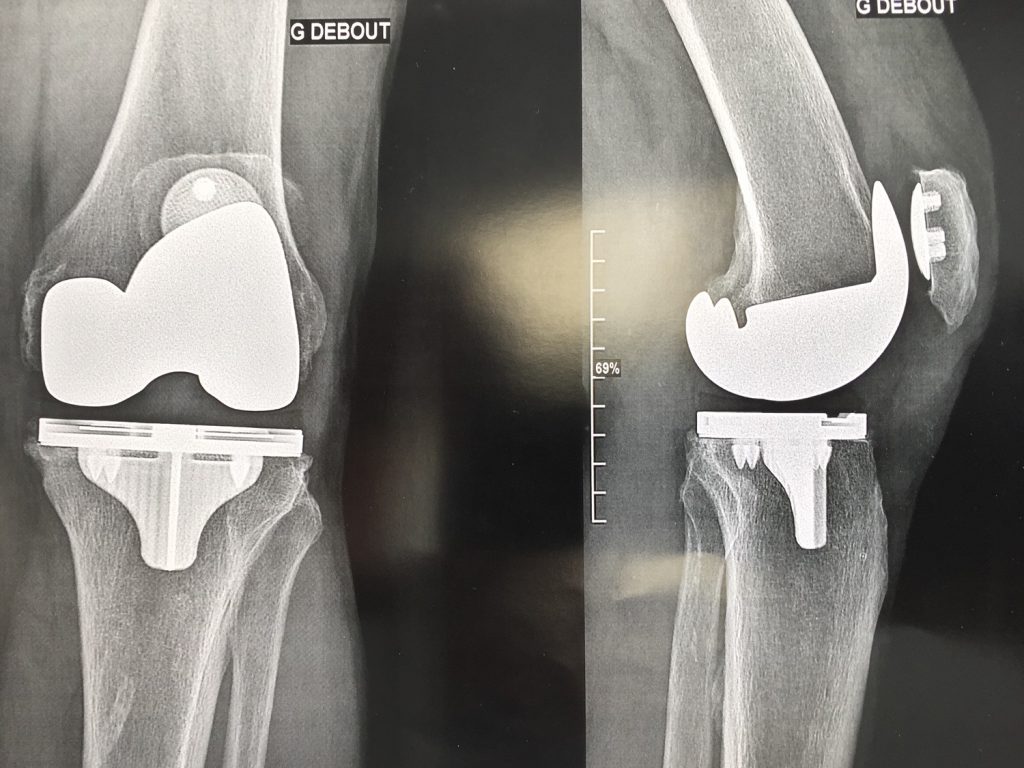
En général, que la prothèse de genou soit cimentée ou sans ciment, les suites opératoires et les résultats sont identiques.
Le choix du type d’ancrage (cimenté ou non cimenté) est fonction de nombreux facteurs tels l’âge, l’état osseux, les pathologies médicales associées et des habitudes du chirurgien.
La mise en place d’une prothèse de genou
La mise en place d’une prothèse de genou (PTG, PUC) oblige à une section musculaire et tendineuse de l‘appareil extenseur plus ou moins importante. Elle varie selon la voie d’abord choisie pour exposer l’articulation. Cette atteinte anatomique inévitable diminue la force du quadriceps pendant les premiers mois suivant l’opération. C’est le temps de récupération minimum de la force et du tonus musculaire. Pendant cette période post-opératoire, il est donc primordial de respecter les consignes de rééducation enseignées par les kinésithérapeutes.
Avant l’intervention chirurgicale
Vous avez décidé de réaliser votre prothèse du genou à la clinique de l’Essonne et vous avez choisi votre chirurgien. La secrétaire vous donnera des ordonnances pour réaliser un bilan sanguin préopératoire ainsi qu’une analyse d’urine. De plus elle vous fixera un rendez-vous avec l’anesthésiste auquel il faudra montrer les résultats du bilan. D’autre part, il est impératif avant l’intervention de consulter un cardiologue pour qu’il autorise l’opération sur le plan cardiologique. De même, il faudra consulter votre dentiste pour s’assurer de l’absence d’infection dentaire latente. En effet, le réveil infectieux pourrait compromettre le succès de la prothèse de genou.
Enfin, vous préciserez si vous souhaitez aller dans un centre de rééducation ou rentrer chez vous avec de la kinésithérapie et des soins infirmiers après l’intervention.
Transfusion
Lors de l’implantation d’une prothèse de genou, il se produit une inévitable perte de sang pouvant nécessiter des transfusions sanguines. A la différence des prothèses totales de genou (PTG), ce risque est très faible pour les prothèses unicompartimentaire de genou (PUC).
Dans des cas exceptionnels, il faudra prélever votre propre sang quelques semaines avant l’intervention et le stocker au Centre de Transfusion Sanguine à EVRY. Ainsi, il sera possible de vous le transfuser pendant ou après l’intervention si nécessaire. Ce processus s’appelle « autotransfusion ». L’anesthésiste l’envisage parfois lors de la consultation préopératoire en fonction des résultats du bilan sanguin préopératoire et de votre état de santé.
Le plus souvent nous utilisons de l’EXACYL en parentéral pour diminuer les pertes sanguines. Dans d’autres cas, l’anesthésiste vous prescrira peut-être de l’érythropoïétine pour corriger une anémie préopératoire.
Examens pendant l’hospitalisation
L’hospitalisation a généralement lieu la veille au soir de la date opératoire. Par exemple le mardi soir pour une intervention le mercredi. Nous mettrons à profit ce court délai pour réaliser :
- Une prise de sang et une analyse d’urine (ECBU)
- Les radiographies complémentaires demandées par votre chirurgien.
- Nous vous donnerons un savon désinfectant pour procéder à un lavage cutané la veille et le matin de l’intervention. Cette mesure importante vise à diminuer le risque d’infection postopératoire. En effet, elle réduit la densité de bactéries sur votre peau.
- Le matin de l’intervention, vous resterez à jeûn. Après un dernier lavage du genou à opérer, vous irez en salle d’opération.
L’opération pour prothèse de genou
Elle s’effectue sous anesthésie locorégionale ou le plus souvent générale.
On réalise une incision cutanée d’environ 10 cm (PUC) à 20 cm (PTG) au niveau de la face antéro-interne ou parfois antéro-externe du genou. C’est par cette voie d’abord SUBVASTUS j’accède à l’articulation en soulevant le muscle pour épargner l’appareil extenseur.
L’intervention se pratique au bloc opératoire, dans une enceinte ultra stérile, sous une protection antibiotique et dure environ 2 heures. A la suite de l’intervention, vous rejoindrez la salle de réveil pour une surveillance pendant quelques heures.
En principe, vous regagnerez dans votre chambre dans le courant de l’après-midi. En effet, ce délai est nécessaire pour la surveillance post-opératoire.
Vous aurez un pansement sur le genou. Exceptionnellement on utilise un drain d’aspiration enlevé après 48 heures. Une administration personnalisée d’analgésiques soulagera les douleurs postopératoires.
Après l’intervention chirurgicale
Dans votre chambre, vous serez couché sur le dos et vous pourrez bouger les deux jambes à votre guise. Vous pourrez également relever le dossier de votre lit dans la journée (notamment pour les repas).
Vous aurez des injections sous- cutanées d’anticoagulants pour prévenir les thromboses et les embolies pulmonaires. Dans les premiers jours postopératoires, on réalisera si possible un écho doppler veineux des membres inférieurs à la recherche d’une phlébite.
Cette anticoagulation durera jusqu’à la fin du premier mois postopératoire. Elle nécessite une surveillance des plaquettes hebdomadaire.
Pendant cette phase postopératoire, le personnel soignant vous aidera pour récupérer au plus vite votre autonomie. A cet effet, nous insistons sur le programme de récupération rapide (RRAC).
Nous déconseillons fortement l’usage du tabac pendant cette période. Nous vous encourageons vivement à bouger très souvent vos orteils, vos chevilles et vos genoux. Ces exercices simples activent la circulation veineuse et facilitent la récupération.
Rééducation – Retour à domicile –
Dès le premier jour postopératoire, vous recevrez la visite quotidienne d’un kinésithérapeute. Dans un premier temps il mettra l’accent sur la tonification des muscles du membre opéré. En outre, il vous aidera à mobiliser doucement le genou opéré en flexion/extension.
Le lendemain de l’opération du genou, vous pourrez vous lever avec son aide et entreprendre la rééducation à la marche. Vous utiliserez un déambulateur ou des cannes anglaises en essayant de s’en passer au plus vite. L’œdème sur la jambe opérée est fréquent, il disparaît après quelques semaines.
Votre chirurgien vous précisera l’autorisation d’appui sur le membre inférieur opéré. En effet, elle dépend du type de prothèse de genou implantée, d’éventuelles difficultés peropératoires et de l’existence éventuelle d’une phlébite. Vous pourrez quitter la clinique quelques jours (3 à 5 jours) après l’opération du genou.
Vivre avec une prothèse de genou
Exercices : Mobilisation régulière active et non forcée du genou en flexion extension
Activités : Adapter vos activités. La prothèse de genou est une pièce mécanique susceptible d’usure si elle est trop sollicitée. Une fois la rééducation achevée, vous pourrez effectuer des promenades même longues en terrain peu accidenté. Vous pourrez pratiquer des sports tels que natation, vélo, ski de fond. Eviter les sauts d’un lieu élevé, le patin à glace…. Surveiller votre poids. Une surcharge pondérale est néfaste pour la prothèse du genou.
Prévention de l’infection : Avertir vos médecins (traitant, dentiste, gynécologue, urologue, autres) que vous avez une prothèse de genou. Lors de chaque intervention ou au moindre soupçon de foyer infectieux votre médecin devra vous donner des antibiotiques. Ceci pour ne pas risquer une contamination microbienne de la prothèse par voie sanguine. Cette complication est rare, mais peut survenir même très longtemps après la mise en place de la prothèse.
Contrôle postopératoire : vous reverrez votre chirurgien 6 semaines après l’intervention puis quelques mois plus tard. Ensuite, on recommande un contrôle clinique et radiologique annuel ou tous les 2 ans .
Complications des prothèses de genou
Les complications des prothèses du genou (PTG, PUC) sont rares ; voici les plus communes :
Les thromboses veineuses
Elles peuvent compliquer 40% des prothèses de genou (PTG ou PUC). Avec une prévention bien conduite, celles-ci sont moins fréquentes et surtout se compliquent rarement d’une embolie pulmonaire.
Les infections
Ce sont les complications les plus graves après une prothèse du genou. Leur fréquence est inférieure à 1% . Les infections tardives sont rares mais toujours possibles plusieurs années après l’opération. En effet, toutes les situations où une bactériémie peut survenir (infection dentaire, urinaire, pulmonaire, etc.) favorisent cette complication tardive. De plus, les infections peuvent aussi être la conséquence de problèmes de cicatrisation surtout en cas de genou multi-opéré porteur de nombreuses cicatrices.
L’usure du polyéthylène et le descellement aseptique
Ce sont des complications tardives traduisant « l’usure » de la prothèse. Leur incidence est de 5 à 10% à 10 ans. Ces phénomènes peuvent nécessiter une nouvelle intervention avec changement des implants.
Les luxations
Elles sont rares, le plus souvent consécutives à un traumatisme avec déchirure ligamentaire et touchent en général la rotule. Elles peuvent également faire suite à une rupture de l’appareil extenseur. Une nouvelle intervention chirurgicale est souvent nécessaire pour les traiter.
Les ossifications hétérotopiques péri prothétiques
Elles sont exceptionnelles et ont rarement des conséquences fonctionnelles. Un traitement anti-inflammatoire pendant 5 jours permet leur prévention en l’absence de contre indication.
Les lésions neurovasculaires
Ce sont des complications rares, elles peuvent être à l’origine de faiblesses musculaires voir de paralysies et nécessiter une nouvelle intervention. Par exemple, un pontage vasculaire pour les lésions artérielles ou veineuses.
D’autres complications sont exceptionnelles
La rupture d’appareil extenseur (qui requiert un traitement chirurgical) ou par exemple des complications liées aux médicaments (allergie, ulcère gastroduodénal, hémorragie digestive), à la décompensation d’une autre pathologie (diabète, artérite…), ou encore : rétention et/ ou infection d’urine, escarre, fracture (tibia ou fémur ou rotule), inégalité de longueur des membres inférieurs, arrachement tendineux et même décès.
La persistance d’une raideur plus ou moins importante du genou est souvent liée à l’état du genou avant l’opération. Elle peut parfois justifier une mobilisation du genou sous anesthésie . Il en va de même des défauts d’axe (jambe restant déviée en dedans ou en dehors) qui ne peuvent pas toujours être complètement corrigés. Le chirurgien est souvent obligé de choisir le compromis qu’il estime être le meilleur possible pendant l’opération. Ce compromis qui parfois pourrait ne pas vous satisfaire, est souvent le plus adapté à votre cas.
Parfois, après une prothèse de genou, il peut persister des douleurs du genou (10% des cas) qui n’ont pas d’explications franches. Elles peuvent justifier un traitement antalgique, voir une prise en charge en centre anti-douleur et une surveillance régulière par votre chirurgien.
En cas de raideur persistante, votre chirurgien peut juger utile de mobiliser votre genou (sous anesthésie) quelques semaines après l’opération. Enfin, certaines raideurs ou insuffisance de force musculaire peuvent entraîner des boiteries.
QUESTIONS / REPONSES sur les PTG
1- Pourquoi devient-il nécessaire de mettre en place une prothèse de genou (PTG ou PUC) ?
Lorsque le est genou usé (arthrosique), sa mobilité diminue et les mouvements provoquent de fortes douleurs. Celles-ci s’accompagnent d’épanchements et d’une désaxation du genou source de boiterie. L’âge, un traumatisme, une maladie inflammatoire ou vasculaire ou encore à une anomalie de la forme des os peuvent occasionner l’arthrose du genou.
Le traitement médicamenteux n’est qu’un traitement symptomatique. En effet, il a pour but de diminuer les douleurs du genou et le gonflement de l’articulation. Mais il ne peut en aucun cas offrir une guérison et l’aggravation par progression de l’usure est inéluctable.
C’est pourquoi votre chirurgien vous proposera une prothèse de genou (PTG ou PUC) lorsque votre gène fonctionnelle l’exigera. Sachez enfin que vous n’êtes pas un cas isolé. En France, on pose chaque année environ 100.000 prothèses de genou et le Dr CHAMBERLIN réalise près de 150 poses de PTG par an.
2 – Quelles sont les bénéfices de la prothèse de genou
La prothèse de genou (PTG, PUC) a pour grand bénéfice l’amélioration de la qualité de vie obtenue par :
- le soulagement et le plus fréquemment la disparition des douleurs du genou.
- la récupération de la souplesse de l’articulation.
- la correction d’une déformation (genu varum, genu valgum, flessum…).
- l’amélioration des lombalgies ou des douleurs de la hanche sus jacente
Ainsi, la plupart des patients opérés récupérent une fonction satisfaisante du genou dans les 3 à 4 mois qui suivent l’intervention. Du coup, ils reprennent une vie normale sans prendre de médicaments pour la douleur dans 85% des cas.
3- Une prothèse de genou peut-elle durer toute la vie ?
On utilise des matériaux qui s’usent lentement mais inexorablement pour la fabrication des prothèses de genou (PTG ou PUC). Les débris d’usure peuvent occasionner des réactions inflammatoires de la part du corps humain qui érodent l’os autour de la prothèse. Ainsi; ils peuvent compromettre la stabilité ou la fixation des implants dans l’os et nécessiter à terme un changement de prothèse. D’autre part, comme pour tous les produits fabriqués par l’homme, aucune prothèse du genou n’est éternelle. En effet, elles s’usent lentement avec des variations selon les matériaux utilisés. En moyenne, dans la littérature une prothèse de genou « dure » autant qu’une prothèse de hanche c’est-à-dire 15 à 20 ans.
4- Quels sont les matériaux utilisés pour les prothèses de genou ?
Les matériaux utilisés ont été choisis selon 3 critères essentiels :
- la biocompatibilité (tolérance par l’organisme humain).
- la résistance à la corrosion.
- leurs propriétés mécaniques.
En pratique, on utilise :
– Les métaux. Ce sont surtout des alliages en acier inoxydable ou à base de titane. Ils permettent la fabrication de la pièce fémorale et tibiale.
– Le polyéthylène. C’est une macromolécule thermoplastique qui s’encastre dans le plateau tibial métallique. Il existe plusieurs types de polyéthylène. Ils ont été créés pour essayer de ralentir son usure. On espère ainsi limiter la production de débris d’usure de polyéthylène. En effet, ceux-ci provoquent parfois, 15 à 20 ans plus tard une résorption osseuse autour des implants. Dans certains cas, une nouvelle intervention est nécessaire pour remplacer les implants.
5- Peut -on remplacer une prothèse de genou usée ?
En effet, un changement de prothèse de genou (PTG ou PUC) est possible sous réserve que votre état général, et l’état du genou le permette sans vous faire courir des risques inacceptables. Toutefois, il faut savoir que cette ré-intervention est plus délicate, plus lourde, plus risquée. Il existe un risque de résultat moins bon que pour la première intervention.
6- Faut-il du ciment pour fixer la prothèse de genou à l’os ?
L’utilisation d’un ciment chirurgical pour la fixation des implants à l’os permet une répartition plus harmonieuse des contraintes entre l’implant et l’os. Il ne s’agit pas d’une colle mais d’une résine (polyméthyl méthacrylate), utilisée à l’état pâteux et qui se solidifie en quelques minutes. On utilise ce type de fixation depuis la fin des années 60. Il s’agit d’une fixation fiable qui à fait ses preuves depuis longtemps. L’emploi ou non du ciment chirurgical dépend du type de prothèse utilisé, de votre âge, de votre maladie et des habitudes de votre chirurgien.
Les prothèses sans ciment sont plus récentes et donnent également d’excellents résultats avec davantage de simplicité. On les utilise donc de plus en plus.
7- Faut-il consulter plusieurs fois avant de se décider pour l’intervention ?
Prenez votre temps pour vous décider et vous préparer à l’intervention car cela permet d’aborder l’opération dans les meilleures conditions. Il y a rarement urgence à vous faire opérer. Il faut mettre à profit ce délai pour poser, à votre chirurgien, toutes les questions qui vous préoccupent. Le cas échéant, si vous en ressentez le besoin, n’hésitez pas à prendre un deuxième avis chirurgical.
En tout état de cause, à compétence égale, choisissez le chirurgien avec lequel vous avez le meilleur contact et avec lequel vous vous sentez le plus en confiance.
8- Où faut-il se faire opérer ?
C’est la compétence et la confiance que vous inspire le chirurgien ainsi que sa notoriété et l’expérience du centre chirurgical dans lequel vous allez être opéré qu’il faut privilégier.
Pour cela, écoutez votre entourage et le « bouche à oreille ».
Demandez conseil à votre généraliste ou à votre rhumatologue car ils ont l’habitude de travailler avec un réseau de chirurgiens compétents en qui ils ont confiance.
9- Peut-on réduire le risque d’infection de la prothèse de genou ?
L’infection du genou opéré peut avoir des origines multiples, souvent à partir des microbes de la peau. Soit lors de l’intervention ; soit lors des semaines suivantes par la cicatrice, ou encore à distance de l’intervention à partir d’un autre foyer infectieux. Dans ce cas, le microbe se greffe sur la prothèse de genou (PTG ou PUC) par voie sanguine. Ainsi, pour réduire le risque infectieux, il faut donc éradiquer les foyers infectieux et traiter les réservoirs de microbes pour diminuer les germes pathogènes. En pratique, la prévention du risque infectieux comporte 3 phases chronologiques :
Avant l’intervention :
- Faites vérifier votre état bucco-dentaire par votre dentiste
- Eviter les infiltrations, piqûres et vaccins au voisinage du genou douloureux
- Reportez l’intervention en cas d’état fébrile ou de lésions cutanées sur le genou à opérer
- Préparer la peau à l’intervention selon le protocole en vigueur dans la clinique (épilation, toilette avec un savon antiseptique…)
Pendant l’intervention :
Toutes les précautions sont prises pour limiter le risque infectieux. L’arthroplastie de genou obeit à un protocole précis, formalisé et connu de tous les intervenants. De plus, des contrôles de qualité sont fréquemment réalisés. L’air de la salle d’opération est stérile, les instruments, les vêtements sont stériles et bien souvent à usage unique. Enfin, votre peau sera de nouveau désinfectée et vous recevrez également des antibiotiques pendant les 1 à 2 jours post-opératoires.
Après l’intervention et toute votre vie :
- En cas de fièvre ou d’infection (urinaire, dentaire, pulmonaire, angine,…) consulter votre médecin traitant afin de débuter le plus vite possible, si nécessaire, un traitement antibiotique.
- Tout acte médical invasif (ponction, endoscopie, chirurgie esthétique…) doit éventuellement faire l’objet d’un traitement antibiotique pour éviter les passage de germes dans le sang susceptibles de se fixer sur la prothèse du genou.
- Eviter les soins de pédicurie trop agressifs, éviter les infiltrations, piqûres et vaccins au voisinage de la prothèse de genou et désinfecter soigneusement toutes les lésions cutanées du membre inférieur.
- Enfin, en cas d’apparition de douleurs du genou opéré et à fortiori si en plus vous avez de la fièvre ou une cicatrice inflammatoire, consultez rapidement votre chirurgien.
10- Qu’est-ce qu’une luxation de la prothèse de genou ?
La perte de contact des surfaces articulaires entres elles définit la luxation de prothèse. La luxation est une complication rare qui survient le plus souvent à la suite d’une chute. Ainsi, le diagnostic est immédiat car le membre inférieur est en position vicieuse, la reprise de la marche est impossible et la mobilisation douloureuse.
Dans ce cas, il faut se rendre à la clinique ou à l’hôpital le plus proche et s’assurer de l’absence de fracture par un bilan radiographique. Le traitement consiste généralement à tirer sur la jambe sous une brève anesthésie générale pour détendre les muscles et ré-emboîter les deux surfaces articulaires puis à immobiliser le genou dans une attelle. Une nouvelle intervention chirurgicale peut être nécessaire pour stabiliser le genou.
11- Comment s’organise la sortie de la clinique ?
La sortie clôture votre séjour dans la clinique. Votre chirurgien en collaboration avec l’équipe soignante et vous même l’organiseront. Elle peut s’effectuer avec des proches ou avec des ambulanciers pour un retour à domicile ou en centre de rééducation.
Vous aurez des ordonnances pour les médicaments, les anticoagulants, le pansement et pour les soins infirmiers et la kinésithérapie à domicile. De même, vous aurez un rendez-vous en consultation 6 semaines plus tard en général.
12- Faut-il faire de la rééducation ? Faut-il aller en centre de rééducation ?
La rééducation après une prothèse de genou (PTG ou PUC) est conseillée. Certes, elle n’est pas obligatoire mais elle est souvent bénéfique. En effet, elle permet une récupération plus rapide tout en bénéficiant des conseils d’un professionnel. Elle peut s’effectuer à domicile, au cabinet du kinésithérapeute ou encore en centre de rééducation. Le choix se fait en accord avec votre chirurgien selon vos besoins et enfin selon votre environnement et votre entourage.
13- Peut-on faire du sport avec une prothèse de genou ?
Une activité physique régulière et adaptée à votre condition physique est souhaitable. Bien entendu, il faut adapter cette activité à la prothèse de genou (PTG ou PUC). Ainsi, rien n’est formellement interdit. Vous pourrez reprendre la natation, la course à pied, le vélo, le golf… . Toutefois, certaines activités telles le ski alpin, les arts martiaux, le rugby, l’escalade …, soumettent la prothèse de genou à des contraintes plus importantes. De ce fait, elles majorent les risques d’entorse et de luxation notamment. Aussi, il vaut mieux les éviter si possible.
14- La prothèse de genou (PTG ou PUC) déclenche t’elle les alarmes dans les portiques des aéroports ?
Les portiques de détection métallique décelent l’acier de la prothèse de genou. C’est une situation fréquente. Il suffit généralement d’expliquer que vous avez une prothèse de genou. Dans les cas extrêmes, la fouille s’arrêtera à la vue de votre cicatrice…
15- Durée de l’arrêt de travail après une prothèse de genou ?
La durée d’arrêt de travail après la mise en place d’une prothèse de genou (PTG ou PUC) est variable selon les patients. En moyenne l’arrêt est de 6 semaines à 3 mois en fonction de votre travail et des trajets qu’il vous faut effectuer. Pendant l’hospitalisation, le bulletin de situation (remis sur demande à l’accueil de la clinique) fait office d’arrêt de travail pour l’employeur et les organismes sociaux. A la sortie de la clinique, vous aurez une prolongation d’arrêt maladie avec les papiers de sortie .